A Ciência nos Guia Durante a Crise pelo Novo Coronavírus
Por Mauricio Rodriguez, Ph.D.
Diretor de Assuntos Científicos CropLife Latin America
Abril 21 de 2020
 Estamos navegando em águas desconhecidas, pelo menos para as gerações atuais, onde a globalização resulta em casos como a atual pandemia causada pelo vírus SARS-CoV2, que produz a doença conhecida como COVID-19, trazendo danos físicos, psicológicos, sociais e econômicos sem precedentes1. Ao mesmo tempo em que as tecnologias atuais nos dão acesso a informações que permitiram perceber em breve o alto risco desta doença, podemos encontrar na ciência as soluções e respostas a situações de crise como esta que parecem sobrecarregar nossa capacidade e resiliência como a espécie dominante do planeta. É precisamente a ciência a que nos voltamos para nos oferecer respostas, soluções e reafirmação na condição humana.
Estamos navegando em águas desconhecidas, pelo menos para as gerações atuais, onde a globalização resulta em casos como a atual pandemia causada pelo vírus SARS-CoV2, que produz a doença conhecida como COVID-19, trazendo danos físicos, psicológicos, sociais e econômicos sem precedentes1. Ao mesmo tempo em que as tecnologias atuais nos dão acesso a informações que permitiram perceber em breve o alto risco desta doença, podemos encontrar na ciência as soluções e respostas a situações de crise como esta que parecem sobrecarregar nossa capacidade e resiliência como a espécie dominante do planeta. É precisamente a ciência a que nos voltamos para nos oferecer respostas, soluções e reafirmação na condição humana.
Vamos ver alguns exemplos de como a ciência nos guia e está nos ajudando a superar esta situação. Desde as decisões de políticos e instituições baseadas nos modelos matemáticos e epidemiológicos de contágio, de onde nascem as recomendações básicas, até o conhecimento para ajudar o pessoal de saúde em clínicas e hospitais, passando por as decisões que tomamos diariamente individualmente para nos proteger, a ciência está presente.
Para não estender muito esta leitura, examinaremos apenas alguns exemplos e os dividiremos entre medidas científicas de intervenção não farmacêuticas e farmacêuticas. As não farmacêuticas incluem medidas como o confinamento ou distanciamento físico entre pessoas, a higiene das mãos e o uso de equipamentos de proteção individual, como máscaras em locais públicos. Abaixo, explicamos brevemente a ciência por trás dessas soluções.
O Sabão: Uma arma poderosa contra infecções
Vejamos o caso da lavagem das mãos. Por que os especialistas em saúde insistem que algo tão simples como o sabão pode nos ajudar a controlar um patógeno invisível como o SARS-CoV2? Vamos ver como o sabão funciona: o sabão é um produto químico que pode ser obtido de forma natural ou sintética, cuja forma molecular se assemelha a um alfinete. Essas moléculas têm uma cabeça hidrofílica (que se liga facilmente às moléculas de água) e uma cauda hidrofóbica, que repele a água e prefere se ligar às moléculas de gordura. Quando as moléculas de sabão são suspensas na água, elas se unem espontaneamente, formando pequenas bolhas chamadas micelas, com as cabeças das moléculas voltadas para fora e as caudas voltadas para dentro. Essas micelas na mistura de água e sabão são responsáveis pela captura de compostos ou, no caso do coronavírus, organismos que possuem uma superfície lipídica ou gordurosa, como os resíduos alimentares ou a membrana do vírus.
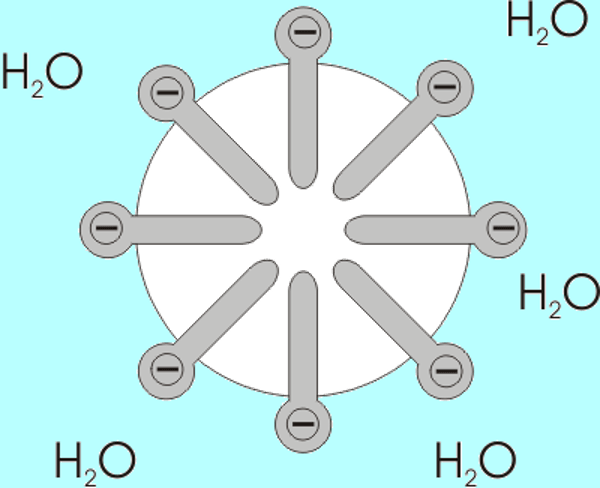
Moléculas de sabão suspensas na água. As cabeças hidrofílicas podem ser identificadas, localizadas em direção à solução aquosa, e as caudas hidrofóbicas, apontando em direção ao centro, afastadas da água.(Fonte: Wikimedia, 2020. https://upload.wikimedia.org/wikipedia/commons/0/0d/Micelle.png)
Diferentes vírus, como o SARS-CoV2, se ligam facilmente à pele porque as células que o compõem também possuem membranas lipídicas que se atraem entre si. Consequentemente, quando lavamos eficientemente as mãos com água e sabão, as micelas e as moléculas livres do sabão retêm ou decompõem a membrana lipídica do vírus, separando-o de nossa pele ou destruindo-o2.
As máscaras faciais e respiradores também ajudam a prevenir a infecção ou contágio
Embora as políticas públicas em casos de emergências epidêmicas ou pandêmicas sugerirem reservar o uso desses dispositivos para profissionais de saúde ou pacientes infectados, vários estudos têm mostrado que o uso desses dispositivos por pessoas saudáveis e não infectadas também ajuda a impedir a disseminação de doenças causadas por vírus respiratórios. Basicamente, essas coberturas faciais constituem barreiras físicas que diminuem em várias porcentagens a probabilidade (risco) de que bioaerossóis infecciosos (gotas de saliva ou muco) que transportam o vírus caiam nas nossas vias aéreas. Existem diferentes níveis de proteção de acordo com o material e a qualidade dessas máscaras.

(Fonte: Emory University, 2020. https://www.ehso.emory.edu/documents/toolbox-training-respirator-protection.pdf)
Um estudo colaborativo entre pesquisadores de Hong Kong e Estados Unidos determinou, através de um ensaio clínico randomizado, que o uso do tipo mais comum de máscaras cirúrgicas, juntamente com a lavagem das mãos, contribui para a redução da infecção pelo vírus influenza se essas medidas de mitigação são realizadas no início do ciclo de infecção3. Da mesma forma, um estudo realizado no Reino Unido em 2013 mostrou que o uso de máscaras cirúrgicas pode reduzir bastante a exposição a bioaerosóis infecciosos4. Em abril de 2020, alguns dos pesquisadores de Hong Kong mencionados anteriormente publicaram um novo estudo que reforça suas descobertas anteriores sobre a eficácia das máscaras na prevenção da infecção por coronavírus5. Essas barreiras físicas servem como uma medida complementar de mitigação de risco, quando não podemos evitar outro tipo de intervenção para limitar a exposição, como o isolamento físico.
Confinamento ou isolamento físico: Modelos Epidemiológicos
A prática que está se tornando conhecida como distanciamento social é mais corretamente chamada de confinamento ou isolamento físico, pois continuamos sendo uma parte funcional da sociedade, embora sob certas restrições. Os governos estão constantemente avaliando a vasta quantidade de informações disponíveis e tentando resolver o maior número possível de perguntas para tomar as melhores decisões de isolamento nas circunstâncias atuais: fechar fronteiras, como aeroportos? Restringir a mobilidade? Fechar escolas e universidades? Essas decisões são baseadas em modelos científicos estatísticos e epidemiológicos que, embora não sejam extremamente complexos do ponto de vista científico, são muito difíceis de construir devido ao grande número de variáveis nas quais as informações não estão completas. Já temos alguns dos parâmetros básicos do comportamento do vírus, como quantas pessoas podem ser infectadas por cada pessoa infectada; ou quanto tempo leva para resolver uma infecção. Mas ainda não temos muitas informações epidemiológicas necessárias, como quantas pessoas assintomáticas estão infectadas?
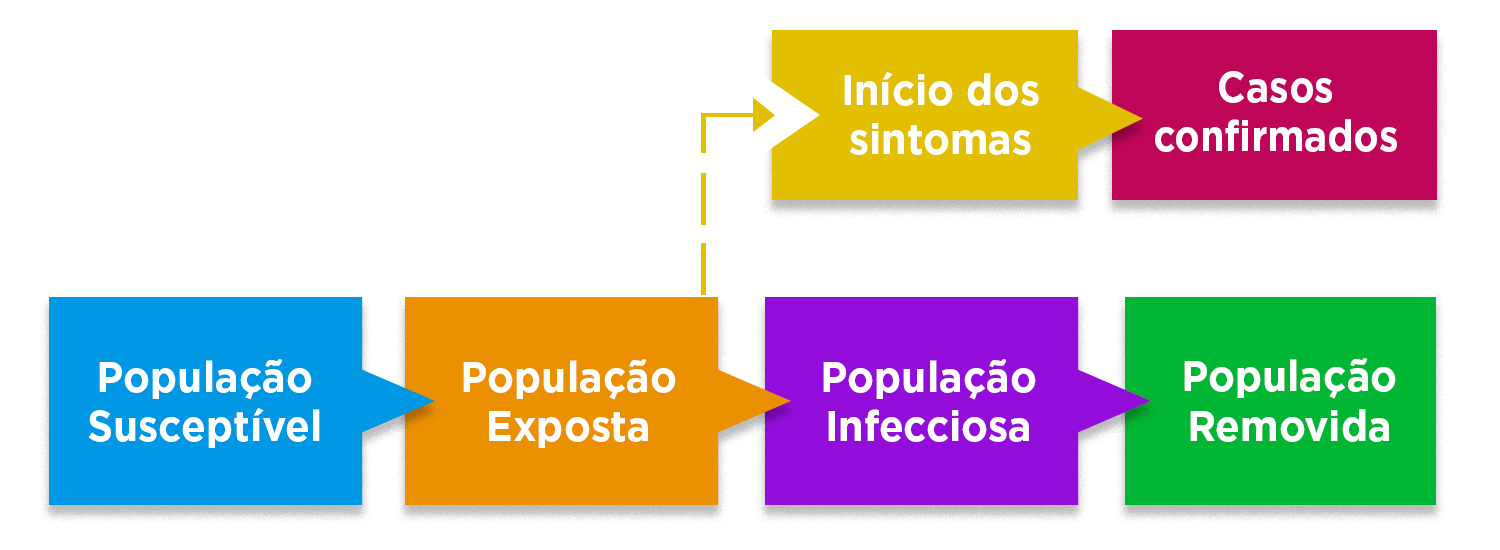
Nesse modelo, a população é dividida em 4 grupos principais: suscetível, exposta (ainda sem sintomas), infecciosa (com sintomas) e removida (população isolada, recuperada ou não infecciosa). Adaptado de The Lancet Infectious Diseases, 2020. https://www.sciencedirect.com/science/article/pii/S1473309920301444
Essa é uma das principais perguntas que ainda não foram resolvidas porque precisaríamos de dados sorológicos para provar que cada pessoa assintomática possui anticorpos contra o vírus. Isto é obviamente muito difícil de responder, porque 100% da população precisaria ser avaliada. Portanto, os modelos são usados para encontrar uma abordagem da realidade e tomar decisões com as informações mais completas disponíveis. Os modelos estão sendo usados para entender como, por exemplo, após estabelecer restrições à mobilidade, como aconteceu na China, a velocidade de estabelecimento de surtos de infecção pode ser reduzida6. Os governos são claros que não podem suprimir completamente o estabelecimento de contágio, uma vez que este tenha sido estabelecido por vários casos independentes no país; de modo que as medidas procuram minimizar o impacto econômico e o transbordamento da capacidade dos serviços de saúde para tratar aqueles que ficarem mais seriamente doentes.
Medicamentos e Vacinas: Urgência e Segurança
Um desafio importante que a situação atual nos impõe é que o público deseja que a ciência produza, a muito curto prazo, soluções tecnológicas que reduzam imediatamente a infecção e a gravidade da doença, ou seja, terapias e profilaxias. Mas, o problema com essa expectativa que é imposta à ciência é a ignorância de muitas pessoas sobre como exatamente a ciência é feita: com processos rigorosos e metódicos que levam tempo e verificação independente para validar a eficácia e a segurança das tecnologias. Isso é especialmente importante nos casos de medicamentos e vacinas, que devem seguir protocolos rigorosos de avaliação de risco antes de serem adequados para uso clínico, ainda mais se quiserem ser amplamente utilizados. Existem inúmeros relatos, tanto na mídia jornalística quanto científica, sobre avanços impressionantes em estudos laboratoriais e clínicos de medicamentos e vacinas que se espera estejam disponíveis em curto prazo para responder à emergência, mas devemos ser espertos e não ignorar o rigor científico no que se baseia a avaliação de risco.
Como em muitas outras doenças infecciosas, as primeiras recomendações de defesa terapêutica enfocam o uso de acetaminofeno, para controlar a febre e o ibuprofeno, nos casos com maior gravidade que requerem seus efeitos anti-inflamatórios7. Essa terapia é certamente suficiente em casos não críticos; para aqueles de maior gravidade, outros tipos de terapias antivirais estão sendo desenvolvidos, conforme descrito abaixo.
Algo que deve ficar claro é que, embora várias empresas estejam na corrida para desenvolver uma vacina, ela não estaria disponível no curto prazo. No melhor dos casos, poderia ser usada preventivamente caso o mesmo vírus circule novamente na segunda metade de 2021, embora provavelmente demore mais8. Embora pareça um pouco tarde, essas vacinas estão se desenvolvendo muito rapidamente. As vacinas são normalmente desenvolvidas a partir de vírus cultivados em cultura de células, que envolvem outras variáveis e protocolos que levam vários anos. A primeira vacina para COVID-19 já em estudos clínicos foi desenvolvida pelo Instituto Nacional de Alergia e Doenças Infecciosas dos Estados Unidos (NIAID), em colaboração com a empresa Moderna Inc. Esta vacina foi desenvolvida a partir de uma plataforma genética chamada RNA mensageiro, que foi desenvolvida inicialmente para combater o coronavírus causador do MERS (Síndrome Respiratória do Oriente Médio), mas que foi rapidamente adaptada ao COVID-19. Esta vacina já está em um ensaio clínico de fase I, no qual é dada a voluntários saudáveis para avaliar se é toxicologicamente segura e se induz efetivamente uma resposta imune. Estabelecer claramente a segurança e a eficácia de uma vacina pode exigir as fases 2, 2b e 3 dos estudos clínicos, que levam mais de um ano. Além disso, o NIAID juntamente com a Universidade de Oxford, no Reino Unido, está desenvolvendo outra vacina usando adenovírus de chimpanzé e estão avaliando se outros candidatos a vacina desenvolvidos para SARS são eficazes para o COVID-199.
Em relação à terapêutica, o mesmo NIAID está trabalhando em colaboração com a Universidade de Nebraska em um ensaio clínico controlado randomizado para avaliar a segurança e eficácia do remédio antiviral remdesivir em pacientes hospitalizados diagnosticados com COVID-19. O remdesivir é um antiviral de amplo espectro que está sendo avaliado em modelos animais para investigar sua eficácia no tratamento de MERS e SARS (Síndrome Respiratória Aguda Grave, por sua sigla em Inglês)10. É importante entender que a realização desses estudos clínicos, além do tempo, requer um alto nível de capacidade científica, processamento e logística, revisão ética independente, regulamentação adequada e grandes recursos financeiros. Uma revisão dos bancos de dados de registro de ensaios clínicos em 24 de março de 2020 mostra que atualmente existem 536 estudos clínicos relevantes, dos quais 332 estão relacionados ao COVID-19. Entre os últimos, 188 estão abertos ao recrutamento de voluntários e 146 ensaios estão se preparando para o recrutamento. A distribuição geográfica desses estudos ocorre principalmente na China e na Coréia, além de países de alta renda na Europa e na América do Norte. Pouquíssimos testes estão planejados para a América Central ou do Sul, o Sul ou Sudeste Asiático ou a África11. Outras terapias sendo avaliadas são o Kaletra, que é uma combinação de dois medicamentos anti-HIV: ritonavir e lopinavir; Kaletra plus beta interferon, que é uma molécula sinal que ajuda o sistema imunológico a combater vírus, portanto, espera-se que ajude a fortalecer a ação dos medicamentos12; e hidroxicloroquina ou cloroquina, que é um medicamento antimalárico que soou nas últimas semanas devido a um pequeno estudo na França com 20 pacientes13, mas realizado sem rigor científico, pois não foi controlado nem randomizado14.
A OMS anunciou recentemente o lançamento do estudo SOLIDARITY, um estudo de possíveis tratamentos para o COVID-19 a ser realizado na Ásia, África do Sul, Europa e nas Américas. Argentina é o primeiro país da América Latina a confirmar sua participação15.
Como podemos ver, em tempos de incerteza, podemos ter a tranquilidade de que a ciência é o farol que deve guiar nossa sociedade e governos a tomar as melhores decisões e navegar esta tempestade para um porto seguro.
[1] WHO – Coronavirus Disease (COVID-19) Outbreak, 2020. https://www.who.int/emergencies/diseases/novel-coronavirus-2019
[2] World of Molecules. https://www.worldofmolecules.com/coronavirus/how-soap-destroys-coronavirus.html
[3] Annals of Internal Medicine, 6 de Octubre de 2009. https://annals.org/aim/fullarticle/744899/facemasks-hand-hygiene-prevent-influenza-transmission-households-cluster-randomized-trial
[4] Journal of Hospital Infection, Mayo de 2013. https://www.sciencedirect.com/science/article/abs/pii/S0195670113000698
[5] Nature Medicine, 03 de Abril de 2020. https://www.nature.com/articles/s41591-020-0843-2
[6] The Lancet Infectious Diseases, 11 de Marzo de 2020. https://www.sciencedirect.com/science/article/pii/S1473309920301444
[7] Chest, 30 de Marzo de 2020. https://journal.chestnet.org/article/S0012-3692(20)30572-9/pdf
[8] Johns Hopkins COVID-19 Hub, 16 de Abril de 2020. https://hub.jhu.edu/2020/04/16/coronavirus-vaccine-timeline/
[9] NIAID, Abril de 2020. https://www.niaid.nih.gov/diseases-conditions/coronaviruses-therapeutics-vaccines
[10] NIAID, Abril de 2020. https://www.niaid.nih.gov/news-events/nih-clinical-trial-remdesivir-treat-covid-19-begins
[11] The Lancet, 02 de Abril de 2020. https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(20)30798-4/fulltext
[12] The New England Journal of Medicine, 18 de Marzo de 2020. https://www.nejm.org/doi/full/10.1056/NEJMoa2001282
[13] International Journal of Antimicrobial Agents, 20 de Marzo de 2020. https://www.sciencedirect.com/science/article/pii/S0924857920300996#bib0012
[14] International Society of Antimicrobial Chemotherapy, 03 de Abril de 2020. https://www.isac.world/news-and-publications/official-isac-statement
[15] OMS, 18 de marzo de 2020. https://www.who.int/dg/speeches/detail/who-director-general-s-opening-remarks-at-the-media-briefing-on-covid-19---18-march-2020















